Dobrý deň, vitajte na našej klinike!
Váš spádový očný lekár Vám zistil šedý zákal a odoslal Vás ku nám na operáciu. Tu ste v správnych rukách. Naša klinika patrí medzi špičkové pracoviská nielen na Slovensku, ale aj v Európe. Naša starostlivosť je komplexná, zodpovedná a trvalá.
Čo je to šedý zákal šošovky?
Je to bežný prejav starnutia šošovky. Šošovka vekom tuhne, čo sa prejavuje po 40 roku veku postupnou stratou akomodácie a potrebou stále silnejších okuliarov na čítanie. Po 60 roku veku šošovka postupne stráca priehľadnosť, vzniká šedý zákal, ktorý postupne zahmlieva videnie do diaľky aj do blízka a nedá sa korigovať okuliarmi.
Existuje riešenie šedého zákalu šošovky?
Riešením šedého zákalu šošovky je operácia, pri ktorej sa odstránia zakalené hmoty šošovky a na ich miesto sa do oka vloží náhradná, umelá vnútroočná šošovka.
Kedy šošovku operovať?
Šedý zákal vzniká v 60-90 rokov veku, priemerný vek pacientov, kedy operujeme šedý zákal, je 72 rokov. Vykonávame aj včasnú operáciu začínajúceho zákalu šošovky, pred 60 rokom veku, hlavne u pacientov s vysokou krátkozrakosťou, s ďalekozrakosťou alebo s glaukómom.
V čom sa líšime od komerčných pracovísk?
My vnímame pacienta v širokom kontexte jeho života, možných vekových zmien oka aj šošovky, preto operáciu zdravej, priehľadnej šošovky, len proti okuliarom na čítanie, nevykonávame!
Čo je potrebné pred operáciou šošovky vykonať?
Pred operáciou Vám vykonáme podrobné a komplexné biomikroskopické, biometrické a funkčné vyšetrenia na najmodernejších prístrojoch. Odoberieme Vám aj výter zo spojovkového vaku. Pri pozitívnom výsledku výteru, Vás pozveme na preliečenie. Operujeme len keď je výter sterilný, aby sme minimalizovali riziko infekcie. Pred operáciou je potrebná konzultácia s Vaším obvodným lekárom, hlavne ak užívate lieky na riedenie krvi.
V čom je výnimočnosť vyšetrenia u nás?
Na zhoršení videnia sa môžu spolupodieľať aj iné, vekom podmienené ochorenia oka. Vyšetrenie u nás je komplexné. Nezameriava sa len na šošovku. V prípade pozitívneho nálezu pacientov súčasne liečime a sledujeme na príslušnom oddelení našej kliniky.
Akú umelú šošovku si vybrať?
Po absolvovaní potrebných vyšetrení a meraní pristupujeme k výberu umelej vnútroočnej šošovky. Na našej klinike implantujeme vnútroočné šošovky najvyššej kvality a bezpečnosti: hydrofóbne, s hranatým okrajom, s kvalitným UV filtrom a žltým filtrom, ktoré môžu byť monofokálne, multifokálne alebo aj torické, ak u pacienta zistíme rohovkový astigmatizmus. Monofokálne šošovky, Clareon, Clareon Toric, Acrysof IQ Acrysof IQ Toric sú určené pre pacientov, ktorí požadujú MAXIMÁLNU OCHRANU sietnice pred UV žiarením a vekom podmienenou degeneráciou makuly a MAXIMÁLNU KVALITU VIDENIA do diaľky aj do blízka bez vedľajších optických fenoménov a nevadí im nosiť okuliare na čítanie.
Je možné byť po operácii katarakty nezávislý od okuliarov?
Pacientom, ktorí chcú dosiahnuť MAXIMÁLNU OCHRANU SIETNICE a KOMFORT VIDENIA BEZ OKULIAROV, nevadia im výraznejšie vedľajšie optické fenomény pri šoférovaní v noci a večernom osvetlení, implantujeme šošovky s rozšírenou hĺbkou ostrosti Vivity a Vivity Toric, ktoré nahradili trifokálne šošovky PanOptix a PanOptix Toric. Treba brať na zreteľ, že pri každom type šošovky je možné, že na presné doladenie obrazu budú potrebné okuliare a že nie každý pacient je vhodný na implantáciu prémiovej šošovky šošovky Vivity alebo Panoptix.
Nevhodný je:
- ak pacient podstúpil refrakčný zákrok laserom na rohovke v minulosti (PRK, LASIK)
- ak topografia nepotvrdila pravidelnosť zakrivenia rohovky
- ak pacient má ťažkosti so slzným filmom, alebo ak je prítomné ďalšie ochorenie oka
- ak je pacient hyperkritický, alebo ak pacient užíva antidepresíva, anxiolytiká, sedatíva
- ak je pacient šofér z povolania, veľa jazdí v noci, alebo ak veľa číta a pracuje s počítačom
Termín operácie:
Po absolvovaní všetkých vyšetrení, meraní a po výbere najvhodnejšieho typu šošovky, napokon určíme termín operácie, ktorý môže byť za 14 dní až za 3 mesiace, podľa toho, či si pacient vyberá operatéra.
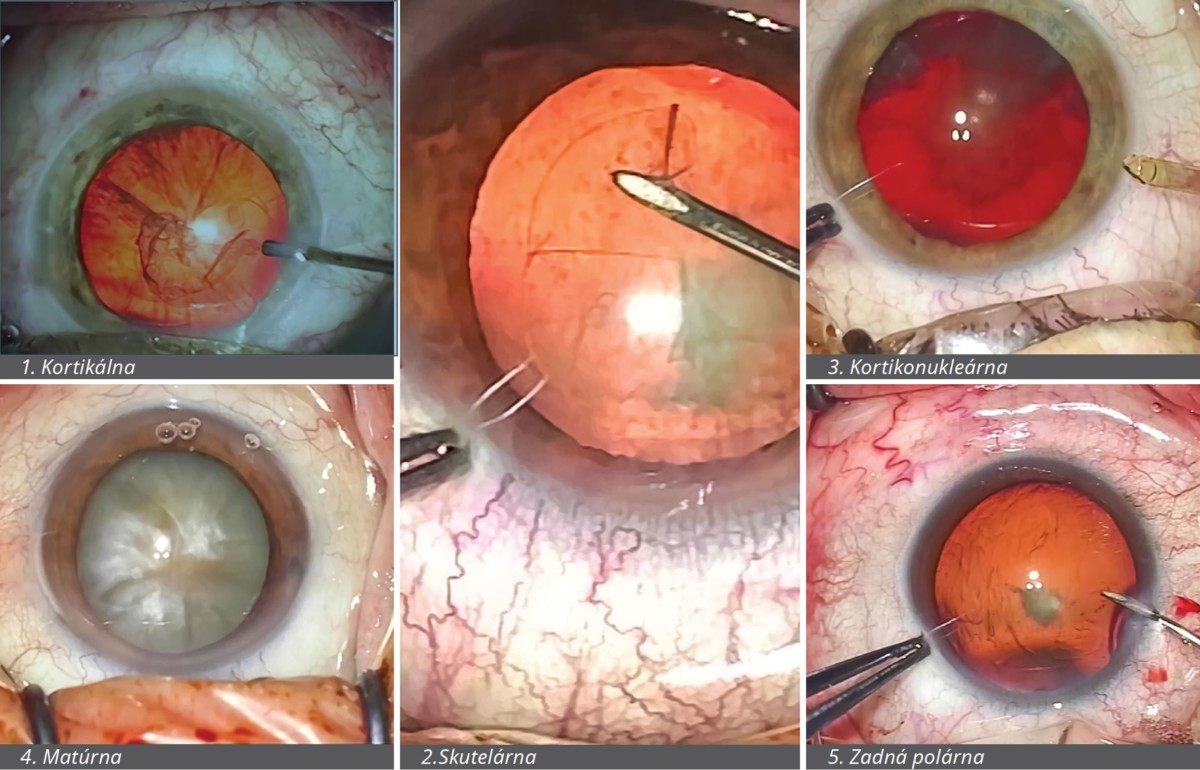
Najčastejšie typy katarakty
Čo je to sekundárna katarakta?
Sekundárna, alebo následná katarakta vzniká po každej operácii šošovky. Je spôsobená regeneráciou šošovkových hmôt alebo zhrubnutím puzdra šošovky.
Existuje prevencia vzniku sekundárnej katarakty?
Prevencia vzniku sekundárnej katarakty spočíva v minimalizácii rizikových faktorov jej vzniku. Rizikové faktory vzniku sekundárnej katarakty sú:
- mladý vek pacienta
- iné zápalové ochorenia tela a oka
- operačná technika, trvanie a kvalita operácie
- kvalita implantovaných materiálov, ich chemické zloženie, povrch, veľkosť aj tvar
Preto operujeme kataraktu u pacientov v mladšom veku len v nevyhnutných prípadoch, tlmíme aktivitu chronických zápalových ochorení pacienta, používame najvyspelejšiu atraumatickú operačnú techniku a používame najkvalitnejšie vnútroočné šošovky.
Aké je riešenie sekundárnej katarakty?
Ak sekundárna katarakta spôsobuje pokles videnia, vyžaduje chirurgické riešenie. Podstatou chirurgického riešenia sekundárnej katarakty je opätovné odstránenie tej časti zákalu, alebo časti skaleného puzdra, ktorá bráni ostrému videniu. V súčasnosti je najčastejšie používanou technikou riešenia sekundárnej katarakty miniinvazívna YAG laserová kapsulotomia.
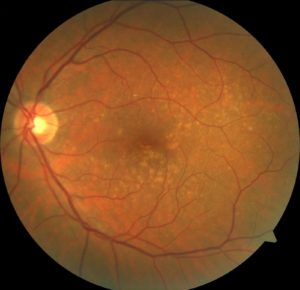
Čo je to makula?
Makula, alebo žltá škvrna, je oblasť sietnice umožňujúca ostro vidieť drobné detaily. Skladá sa z 3 miliónov svetlocitlivých zmyslových buniek, usporiadaných v jednej vrstve na ploche 0,5mm. Každá z týchto svetlocitlivých buniek je spojená s nervovou bunkou, ktorá prenáša signály zo sietnice do zrakového centra v mozgu. Názov žltá dostala pre svoju žltú farbu, spôsobenú prítomnosťou rastlinných pigmentov luteínu a zeaxantínu, ktoré chránia zmyslové bunky žltej škvrny pred slnkom, fungujú ako vnútorné slnečné okuliare.
Čo je to VPDM?
Čiastočná strata centrálneho videnia, spojená s prítomnosťou drúz v žltej škvrne u pacientov nad 50 rokov. Zvyčajne sú postihnuté obe oči, i ked stupeň postihnutia môže byť rôzny.
V žltej škvrne dochádza pod vplyvom svetelného žiarenia ku chemickým zmenám, ktoré sa pri poruche rovnováhy medzi prísunom živín zmyslovým bunkám a odvádzaním odpadových látok prejavia tvorbou drúz s následným odumieraním zmyslových buniek sietnice, čo sa prejaví poruchou centrálnej zrakovej ostrosti.
U koho vzniká VPDM?
VPDM je rozšírené očné ochorenie a najčastejšou príčinou praktickej slepoty u ľudí vyššieho veku. V USA postihuje minimálne 10% pacientov vo veku 65 až 75 rokov (u nás je postihnutých asi 5% populácie). Okrem veku ku vzniku a rozvoju rozvoju VPDM prispievajú ďalšie rizikové faktory.
Rizikové faktory:
- výživa: nedostatočná konzumácia potravín obsahujúcich látky, ktoré žltú škvrnu ochraňujú (ovocie, zelenina, vitamínové doplnky)
- nadváha: tukové tkanivo súperí s tkanivom žltej škvrny o ukladanie dôležitých látok- luteínu a zeaxantínu
- fajčenie: 2x vyššie riziko rozvoja VPMD, vznik voľných radikálov, spotreba antioxidantov
- vysoký krvný tlak, nedostatočné prekrvenie žltej škvrny
- nadmerná expozícia slnečného žiarenia, vznik voľných radikálov
Prevencia VPDM
Úprava stravovania, nadváhy, životosprávy, krvného tlaku a ochrana makuly pred nadmerným oslnením kvalitnými slnečnými okuliarmi
Formy a prejavy VPDM:
Suchá forma, častejšia, postihujúca 80-90% pacientov:
Je typická prítomnosťou drúz a stratou pigmentu, s následným odomretím nervových buniek makuly. Prejavuje sa postupnou miernou až stredne pokročilou stratou centrálnej zrakovej ostrosti. Zhoršená schopnosť čítať sa dá čiastočne kompenzovať špeciálnymi lupami. Vývoj trvá niekoľko rokov. Periférne videnie zostáva zachované.
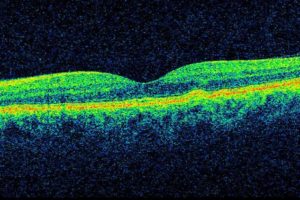
Vlhká forma, zriedkavejšia, postihujúcia 10-20% pacientov:
Príčinou poklesu videnia je rast nových krvných ciev pod sietnicou, so vznikom subretinálnej membrány (SRNM) sprevádzanej opuchom, krvácaním a odumieraním sietnice. Prejavuje sa rýchlo progredujúcou poruchou centrálneho videnia, ktorá sa vyvíja v priebehu niekoľkých týždňov až mesiacov. Neliečená vedie ku ťažkej a trvalej poruche centrálneho videnia. Periférne videnie zostáva zvyčajne zachovalé. Až 46% pacientov nie je bez rýchlej a účinnej liečby schopná po 24 mesiacoch čítať. Až u 40% pacientov môže podobná porucha vzniknúť do piatich rokov aj na druhom oku.
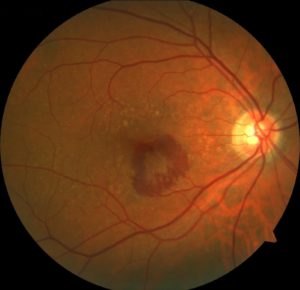
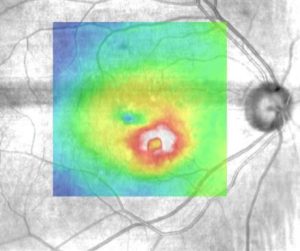
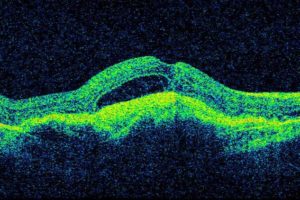
Ako sa prejavuje VPDM?
Na začiatku môže pacient vnímať deformované videnie, zvlnené priame línie, poruchy farebného videnia, deformáciu a chýbanie písmeniek pri čítaní. Neskôr vníma pacient v strede zorného poľa rozmazanú škvrnu, rozozná len obrysy objektov ako cez zahmlené sklo až po úplný výpadok, ktorý sa prejaví ako čierny fľak pred okom. Toto ochorenie veľmi výrazne ovplyvňuje každodenné aktivity, čítanie, písanie, pohyb v priestore, pozeranie TV a znižuje kvalitu života.

Ako sa zistí VPDM?
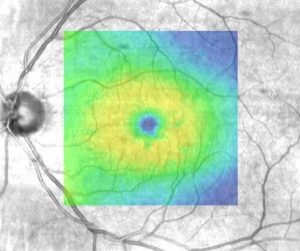
Diagnózu stanoví lekár, ku ktorému príde pacient s vyššie uvedenými ťažkosťami. Po vyšetrení centrálnej zrakovej ostrosti do diaľky, na blízko, otestovaní Amslerovou mriežkou, vyšetrení OCT a OCT angiografie, lekár vyšetrí pacienta na štrbinovej lampe, zhodnotí výsledky OCT a OCTA vyšetrenia. Prípadne doplní vyšetrenie fluorescceínovou angiografiou (FAG). Tieto vyšetrenia definitívne potvrdia, alebo vylúčia prítomnosť novotvorených ciev a subretinálnej membrány (SRNV).
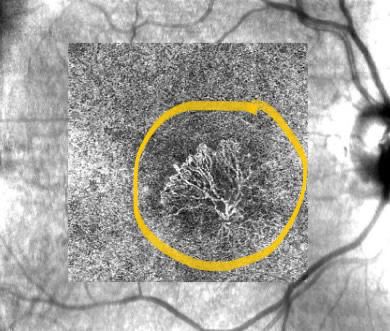
OCT angiografia subretinálnej neovaskulárnej membrány
Aká je liečba VPDM?
Cieľom liečby je stabilizácia alebo spomalenie progresie ochorenia
Žiadny z uvedených zákrokov nemôže obnoviť zmyslové bunky, ktoré už odumreli.
Suchá forma – podporná medikamentózna liečba.
Úprava stravy, vitamínové doplnky obsahujúce luteín, zeaxantín, selén, zinok, vitamín C a E a lieky zlepšujúce prekrvenie sietnice. Cieľom je podporiť prirodzený ochranný systém oka a zabrániť hromadeniu škodlivých usadenín v sietnici.
Anti VEGF liečba, len vlhká forma so SRNV.
AntiVEGF liečba spočíva v pravidelnej a opakovanej aplikácii protilátok proti novotvorbe ciev (antiVEGF) priamo do oka (sklovca). Prvé tri mesiace sa aplikuje každý mesiac, potom sa efekt liečby vyhodnotí a intervaly injekcií prispôsobia nálezu a individuálnym potrebám pacienta. Ak sa nález zlepšuje, intervaly liečby sa môžu postupne predlžovať až na 4 mesiace. Ak ochorenie nevykazuje známky aktivity, liečba sa môže prerušiť, za neustáleho kontrolovania stavu sietnice. Pri obnovení aktivity ochorenia, sa v liečbe musí opäť pokračovať. U niektorých pacientov je aktivita trvalá, preto potrebujú intenzívnu liečbu s aplikáciou injekcií každý mesiac. Asi 60% pacientov vyžaduje dlhodobú a trvalú liečbu ochorenia.
Efekt anti VEGF liečby závisí od pokročilosti nálezu. Pri malých membránach, sprevádzaných len opuchom, može dôjsť ku vstrebaniu opuchu, uzáveru novotvorených ciev a zlepšeniu videnia. Pri pokročilejších jazvách sa dá dosiahnuť stabilizácia, alebo spomalenie progresie ochorenia. Sledovanie a liečba VPDM je trvalá.
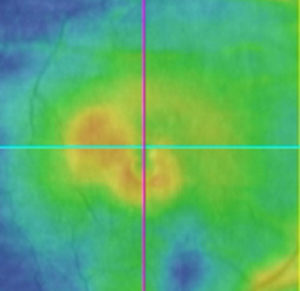

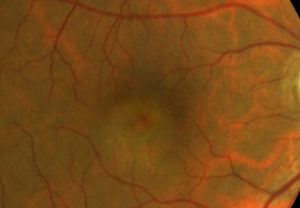
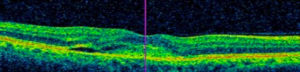
Diabetická retinopatia je názov pre poškodenie sietnice následkom cukrovky.
Cukrovka – diabetes mellitus (DM) je chronické ochorenie, ktoré vzniká v dôsledku nedostatočnej tvorby alebo účinnosti inzulínu. Prejavuje sa chronickým zvýšením hladiny cukru v krvi s následnou poruchou metabolizmu bielkovín aj tukov. Vzniká typické postihnutie ciev, hrubnutie cievnej steny, uzávery drobných ciev a mikroinfarkty tkanív alebo novotvorba ciev a krvácania s následnou poruchou výživy orgánov a tkanív. Na tieto zmeny sú obzvlášť citlivé sietnica, obličky, srdce a dolné končatiny. Diabetická retinopatia vzniká za 5-10 rokov trvania diabetu.
Prevencia
Prevencia straty zraku v dôsledku diabetu má niekoľko stupňov:
1. prevencia diabetu správnou životosprávou
2. včasný záchyt diabetu dodržiavaním ročných preventívnych prehliadok po 40 roku veku
3. včasný záchyt diabetickej retinopatie dodržiavaním ročných preventívnych kontrol očného pozadia
4. včasná a komplexná liečba diabetickej retinopatie a diabetu
Formy a prejavy DR:
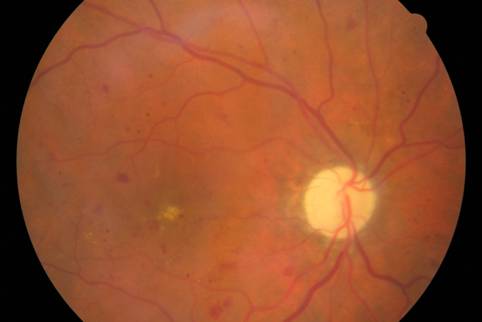
Neproliferatívna diabetická retinopatia (NPDR)
Abnormality ciev s začínajúcimi poruchami výživy sietnice – bez príznakov
Diabetický edém makuly (DEM)
Abnormality ciev s opuchom sietnice v makule – rozmazané videnie, deformácia obrazu
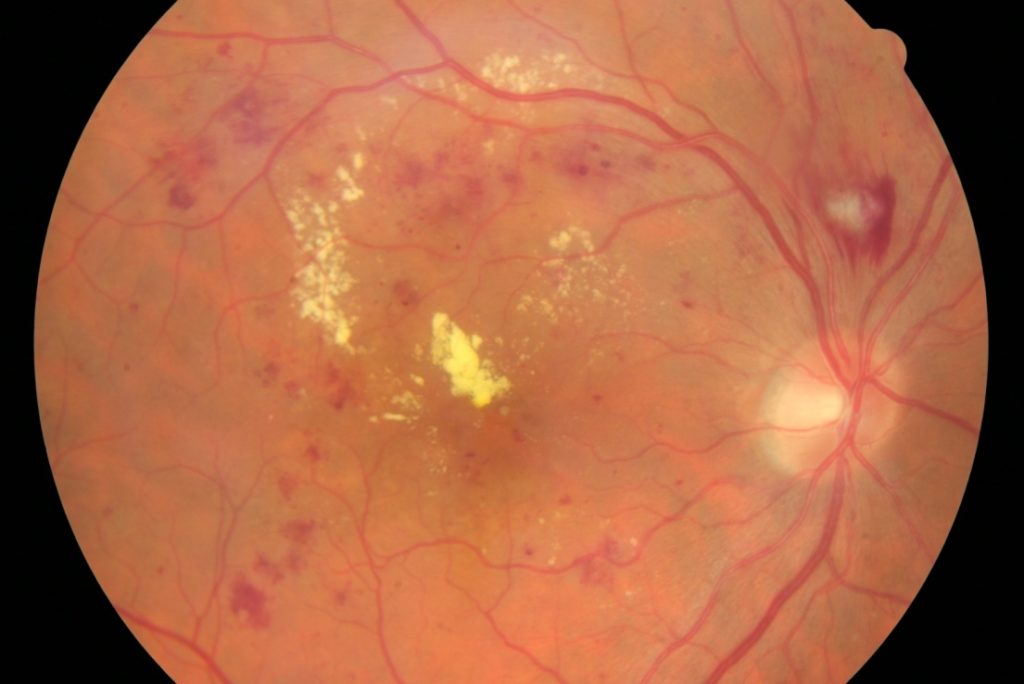
Proliferatívna diabetická retinopatia (PDR)
Abnormality ciev s pokročilými poruchami výživy sietnice, s novotvorbou ciev s následkom krvácania alebo jazvenia sietnice – rozmazané videnie, chmáry pred okom až náhla strata videnia v dôsledku krvácania, alebo trvalá slepota v dôsledku jazvenia a odlúpenia sietnice.
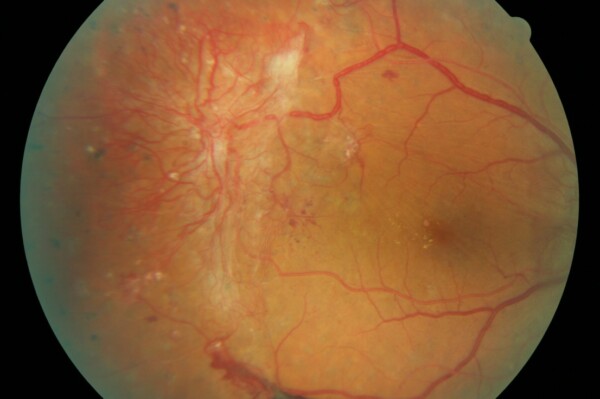
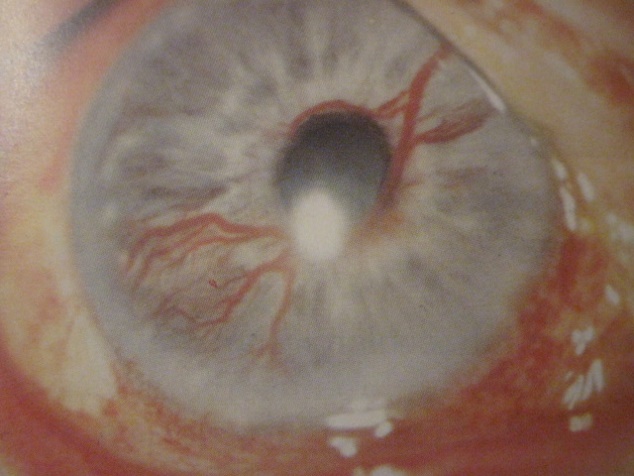
Absolútny, dolorózny neovaskulárny glaukóm
bolestivé zvýšenie vnútroočného tlaku na slepom oku v dôsledku novotvorby ciev aj na dúhovke
Neproliferatívna diabetická retinopatia ( NPDR)
Aká je liečba DR?
Liečba DR je komplexná. Základom liečby je kompenzácia diabetu, ďalšie metódy liečby sa aplikujú podľa nálezu.
NPDR sa lieči kompenzáciou diabetu a liekmi, ktoré zlepšujú funkciu ciev.
DEM a PDR sa lieči kompenzáciou diabetu, laserom alebo intravitreálnou aplikáciou anti VEGF, alebo kortikosteroidov (KS), alebo kombináciou týchto metód.
V prípade trakcie jaziev na sietnicu, alebo v prípade krvácania do sklovca pristupujeme k operačnému riešeniu, ktorým je pars plana vitrektómia (PPV) v kombinácii s laserom a aplikáciou anti VEGF a KS. Súčasťou liečby je vždy aj podporná medikamentózna liečba lokálna a celková.
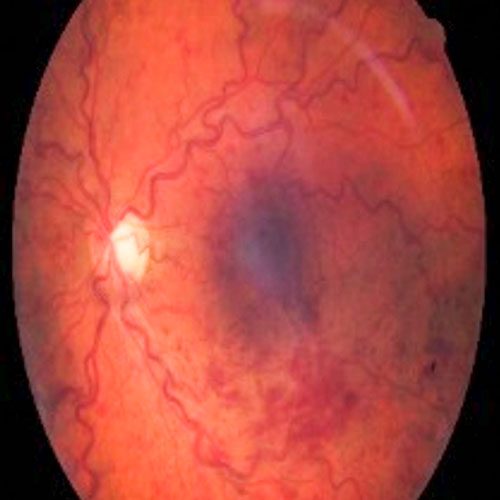
Na začiatku liečby
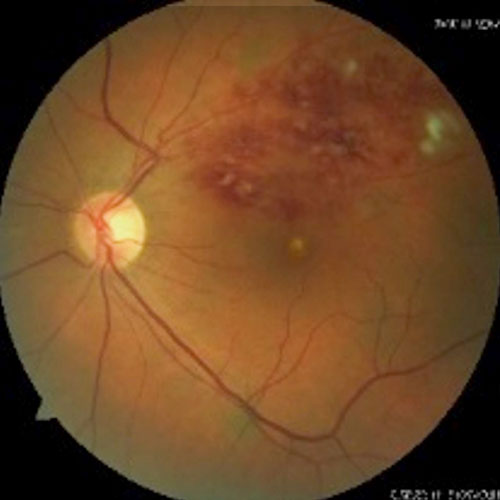
Po liečbe
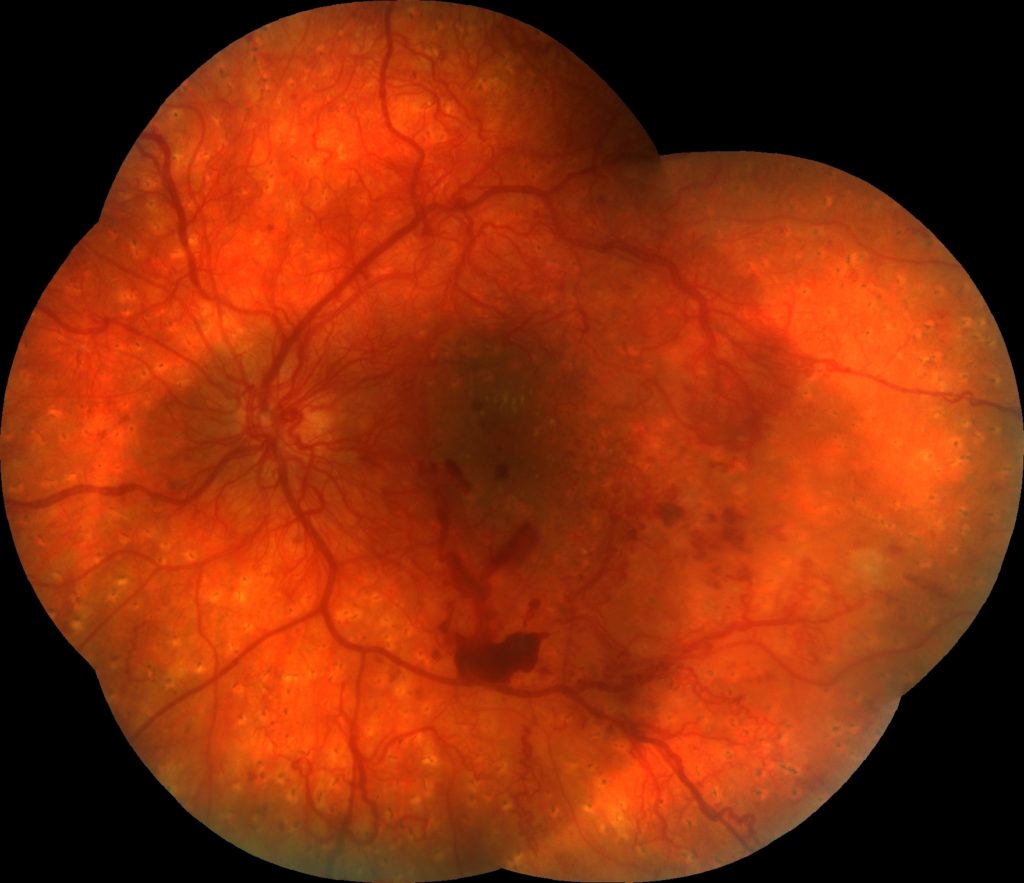
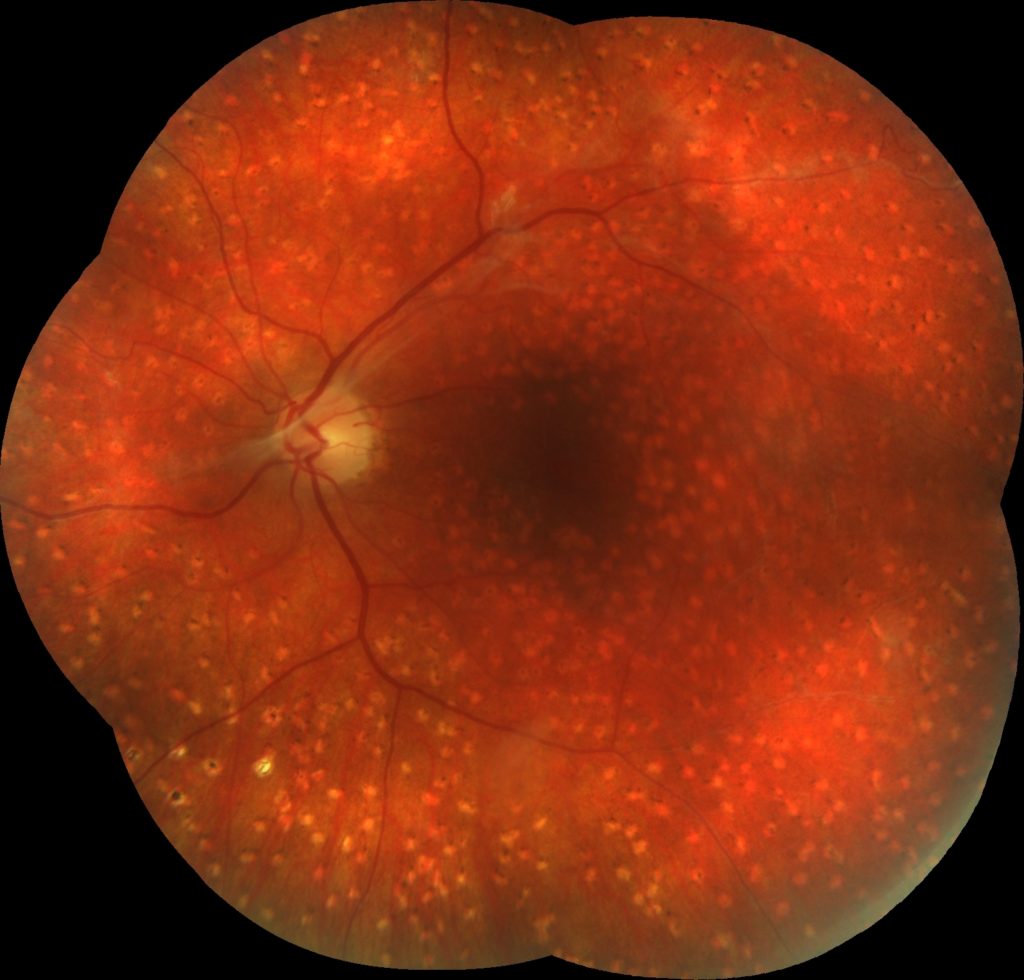
Čo je to oklúzia ciev sietnice (RVO) a ako sa prejavuje?
Uzáver sietnicovej žily je druhou najčastejšou príčinou poklesu zraku z cievnej príčiny.
Pri uzávere sietnicovej žily, sa v žile vytvorí zrazenina, brániaca odtoku odkysličenej krvi zo sietnice, čo vedie ku hromadeniu krvi pred prekážkou a ku vzniku krvácania, opuchu a ischémie sietnice, ktoré sa prejavujú postupnou stratou videnia (akútna fáza). Po obnovení odtoku krvi poškodenou žilou, alebo náhradnou cestou postupne vymiznú krvácania, opuch aj ischémia (chronická fáza). Až u 35% prípadov môže pretrvávať opuch sietnice, pokles videnia a ischémia, ktorá vedie k tvorbe novotvorených ciev.
Typy uzáveru sietnicovej žily:
- Uzáver centrálnej (kmeňovej) žily sietnice (CRVO).
Zrazenina je lokalizovaná pri výstupe hlavnej žily z oka. Ide o závažnejšiu, menej častú formu (20% prípadov). Postihnutá je celá sietnica oka. Je preto sprevádzaná výrazným poklesom videnia. Obr.č. 1
Uzáver niektorej vetvy sietnicovej žily (BRVO).
Zrazenina je lokalizovaná v mieste kríženia alebo zúženia niektorej vetvy. Ide o častejšiu, menej závažná forma (80% prípadov). Postihnutá je len príslušný kvadrant sietnice. Pokles videnia, závisí od lokalizácie uzáveru. Ak opuch a krvácanie zasahuje oblasť žltej škvrny (makuly), vzniká v priebehu 1-3 mesiacov postupná deformácia a pokles videnia. Obr.č.2
Aké vyšetrenia sú potrebné na stanovenie diagnózy?
Vyšetrenie zrakovej ostrosti, vnútroočného tlaku, vyšetrenie prednej časti oka štrbinovou lampou a vyšetrenie očného pozadia pri rozšírenej zrenici (v mydriáze). Pri pozitívnom náleze sa vykonáva OCT vyšetrenie jednotlivých vrstiev sietnice, zrakového nervu a OCT angiografia. V indikovaných prípadoch sa realizuje fluoroangiografické vyšetrenie sietnice (FAG) s kontrastnou látkou.
Aká je prevencia?
Viac ako 90% prípadov uzáveru sietnicovej žily sa vyskytuje u pacientov nad 50 rokov, u ktorých sú často prítomné ochorenia kardiovaskulárneho systému: vysoký krvný tlak, zvýšené hladiny cholesterolu, diabetes mellitus, stavy po infarkte či cievnej mozgovej príhode. Rizikové faktory sú aj fajčenie, obezita, užívanie niektorých liekov (kontraceptíva, hormóny, diuretiká) a stavy so zvýšenou zrážanlivosťou krvi.
Aká je stratégia liečby?
1. Identifikácia a liečba rizikových faktorov
2. Včasný záchyt a liečba zrak ohrozujúcich sietnicových komplikácii (opuch makuly, is-chémia, vznik novotvorených ciev, krvácanie do sklovca)
obr. 1
obr. 2
Čo je to makula?
Makula, alebo žltá škvrna, je oblasť sietnice umožňujúca ostro vidieť drobné detaily. Skladá sa z 3 miliónov svetlocitlivých zmyslových buniek, usporiadaných v jednej vrstve na ploche 0,5mm. Každá z týchto svetlocitlivých buniek je spojená s nervovou bunkou, ktorá prenáša signály zo sietnice do zrakového centra v mozgu. Názov žltá dostala pre svoju žltú farbu, spôsobenú prítomnosťou rastlinných pigmentov luteínu a zeaxantínu, ktoré chránia zmyslové bunky žltej škvrny.
Čo je to sklovec?
Sklovec vypĺňa dutinu oka medzi zadnou plochou šošovky a sietnicou. Ide o priehľadný hydrogél, obsahujúci asi 98% vody, ktorý je súčasťou optickej sústavy oka. Nie sú v ňom ani bunky ani cievy, preto jeho chorobné zmeny sa prejavujú prítomnosťou pohyblivých zákalov (bodky, mušky, sadze, pavučiny), alebo zahmlením videnia. V mladosti je sklovec pevný, priehľadný. S pribúdajúcim vekom postupne dochádza k degeneratívnym zmenám sklovca, ktoré vedú k jeho skvapalneniu a kondenzácii.
Čo je diera makuly?
Diera makuly je ohraničený kruhový otvor v centre žltej škvrny, cez ktorý vidno štruktúry pod ňou. Ide o trvalý stav, ktorý vzniká postupne a prechádza štyrmi štádiami, počas ktorých sa veľkosť diery postupne zväčšuje a centrálna zraková ostrosť klesá až vznikne centrálny skotóm. Diera makuly vzniká v dôsledku kondenzácie sklovca, ktorého zadná stena sa oddeľuje od povrchu sietnice, čím vzniká ťah na sietnicu, ktorý môže viesť ku vzniku diery. Diera makuly nebýva sprevádzaná odlúpením sietnice.
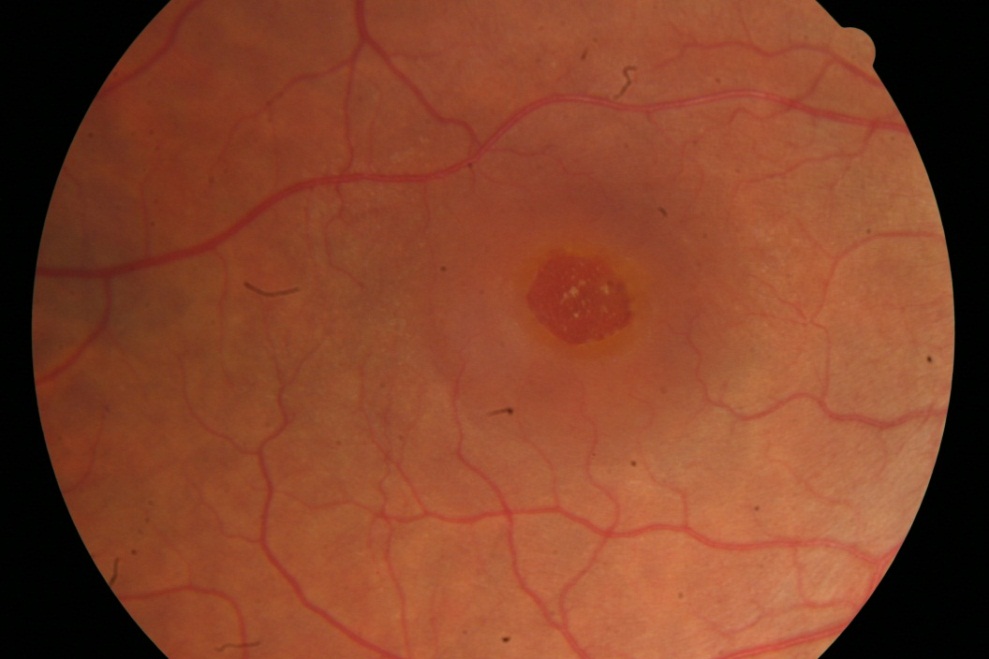


U koho najčastejšie vzniká?
Diera makuly môže vzniknúť bez zjavnej príčiny (idiopatická), alebo v súvislosti s vrodeným alebo získaným oslabením makuly. Najčastejšie sa vyskytuje u zdravých žien po menopauze a u 10% pacientov postihuje obe oči.
Ako sa zistí?
Diagnózu stanoví lekár, za ktorým príde pacient s vyššie uvedenými ťažkosťami. Lekár vyšetrí očné pozadie pacienta, vyhodnotí výsledok OCT vyšetrenia, stanoví štádium v ktorom sa diera makuly nachádza. OCT vyšetrenie je nevyhnutné na potvrdenie diagnózy, stanovenie štádia a indikáciu operácie. Lekár rozhodne o potrebe chirurgickej intervencie. Pri prvom štádiu je 50% šanca spontánneho zlepšenia. Ostatné štádiá si vyžadujú chirurgický výkon.
Ako sa lieči?
Jediným spôsobom liečby diery makuly je operácia (pozri operácie diery makuly). Jej cieľom je dosiahnuť uzatvorenie diery. Úspešnosť operácie závisí od štádia diery makuly. V II. štádiu je 96% -100% úspešnosť, vo IV štádiu je úspešnosť len okolo 60-80%. Ak sa po operácii diera neuzatvorí, asi u 10% pacientov, je možné pacienta znovu operovať. (viď operácia diery makuly)
Čo je to makula?
Makula, alebo žltá škvrna, je oblasť sietnice umožňujúca ostro vidieť drobné detaily. Skladá sa z 3 miliónov svetlocitlivých zmyslových buniek, usporiadaných v jednej vrstve na ploche 0,5mm. Každá z týchto svetlocitlivých buniek je spojená s nervovou bunkou, ktorá prenáša signály zo sietnice do zrakového centra v mozgu. Názov žltá dostala pre svoju žltú farbu, spôsobenú prítomnosťou rastlinných pigmentov luteínu a zeaxantínu, ktoré chránia zmyslové bunky žltej škvrny.
Čo je to sklovec?
Sklovec vypĺňa dutinu oka medzi zadnou plochou šošovky a sietnicou. Ide o priehľadný hydrogél, obsahujúci asi 98% vody, ktorý je súčasťou optickej sústavy oka. Nie sú v ňom ani bunky ani cievy, preto jeho chorobné zmeny sa prejavujú prítomnosťou pohyblivých zákalov (bodky, mušky, sadze, pavučiny), alebo zahmlením videnia. V mladosti je sklovec pevný, priehľadný. S pribúdajúcim vekom postupne dochádza k degeneratívnym zmenám sklovca, ktoré vedú k jeho skvapalneniu a kondenzácii.
Čo je epiretinálna membrána?
Epiretinálna membrána v makule (EM) je povrchová blanka sietnice a sklovca, ktorá postupne hrubne, stáva sa nepriehľadnou a zvrašťuje sa a spôsobuje nariasenie pod ňou ležiacej sietnice. V pokročilých štádiách môže z trvalého ťahu na sietnicu vzniknúť aj diera v makule. Môže vzniknúť bez zjavnej príčiny (idiopatická), alebo v súvislosti s vrodenými alebo získanými zmenami makuly a sklovca.
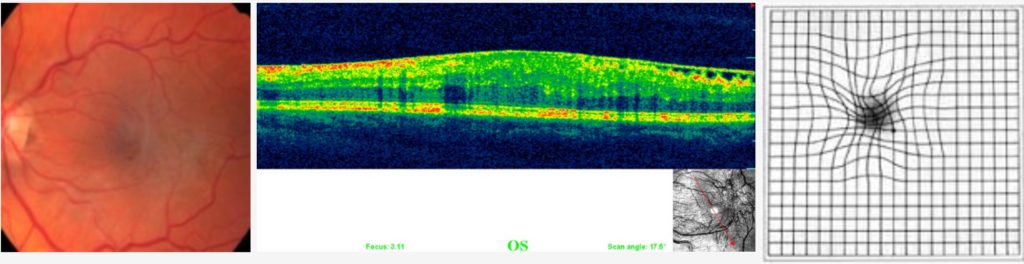
Ako sa prejavuje?
Na začiatku to je len mierny pokles zrakovej ostrosti do diaľky, neskôr problémy s čítaním deformácia písmeniek, zvlnené línie. V pokročilejších štádiách dochádza ku výraznému poklesu videnia, a deformácie obrazu. Trhlina sa prejavuje výpadkom obrazu v centre. Epiretinálne membrány progredujú veľmi pomaly. Asi 40% zostáva stabilizovaných a menia sa veľmi málo. 26% môže regredovať a len u 29% dochádza ku progresii, ktorá si vyžaduje chirurgickú intervenciu.
Ako sa zistí?
Diagnózu stanoví lekár, za ktorým príde pacient s vyššie uvedenými ťažkosťami. Lekár vyšetrí očné pozadie pacienta, mieru deformácie obrazu na Amslerovej mriežke a vyhodnotí rozsah postihnutia centrálnej zrakovej ostrosti a nález na OCT. Po vyhodnotení týchto vyšetrení rozhodne, či je potrebné pacienta operovať. Pri progresii na OCT spojenej s poklesom zrakovej ostrosti je operácia nevyhnutná.
Ako sa lieči?
Jediným spôsobom liečby je operácia. Metóda, ktorou môžeme uvoľniť ťah membrány a sklovca na makulu a tak dosiahnuť jej relaxáciu, sa volá pars plana vitrektómia. Touto metódou odstránime zmenený, degenerovaný sklovec, epiretinálnu membránu oddelíme a odstránime z povrchu sietnice a dutinu oka vyplníme vzduchom, alebo plynom, ktoré vyhladzujú povrch sietnice a napomáhajú hojeniu. Cieľom operácie vo včasných štádiách je dosiahnuť zlepšenie zrakovej ostrosti a odstrániť deformáciu obrazu, vo vyšších štádiách zabrániť zhoršovaniu zrakovej ostrosti a deformácii obrazu
Asi u 70% pacientov dochádza po odstránení EM ku zlepšeniu videnia, asi u 20% zostane videnia nezmenené a asi u 10% môže postihnutie progredovať a videnie sa zhorší.
Čo je to sklovec?
Sklovec vypĺňa dutinu oka medzi zadnou plochou šošovky a sietnicou. Ide o priehľadný hydrogél, obsahujúci asi 98% vody, ktorý je súčasťou optickej sústavy oka. Nie sú v ňom ani bunky ani cievy, preto jeho chorobné zmeny sa prejavujú prítomnosťou pohyblivých zákalov (bodky, mušky, sadze, pavučiny), alebo zahmlením videnia. V mladosti je sklovec pevný, priehľadný. S pribúdajúcim vekom postupne dochádza k degeneratívnym zmenám sklovca, ktoré vedú k jeho skvapalneniu a kondenzácii.
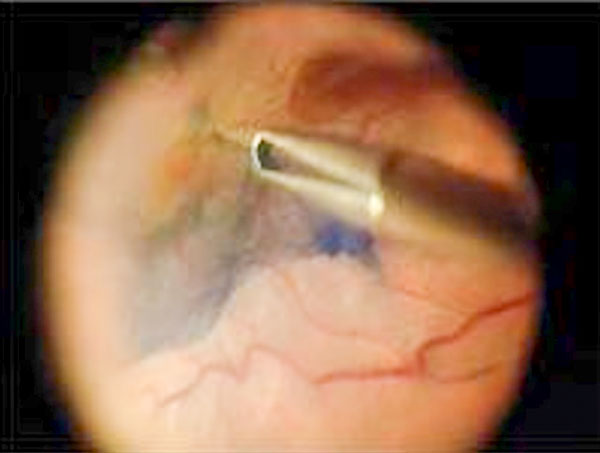
Čo je to hemoftalmus?
Ide o stav, pri ktorom sa krv z poškodených alebo novotvorených ciev vyleje do sklovca. Prejavuje sa stratou priehľadnosti sklovca v závislosti od stupňa zakrvácania. Pri malom rozsahu sa môže krvácanie aj za aktívnej podpory medikamentóznej liečby postupne vstrebať a môže dôjsť k obnove zrakovej ostrosti. Krvácanie vačšieho rozsahu s veľkým poklesom videnia, ktoré sa dlhšiu dobu nevstrebáva, je dôvodom na jeho operáciu.
U koho najčastejšie vzniká?
Najčastejšou príčinou zakrvácania do sklovca sú cievne ochorenia oka (45%), hlavne cukrovka, hypertenzia, trombóza sietnicovej cievy. Ďalšou častou príčinou je trhlina na sietnici (38%). Menej časté príčiny sú úrazy, zápaly, nádory oka a iné.
Ako sa prejavuje?
Prejavy závisia od rozsahu a lokalizácie zakrvácania. Pri miernom zakrvácaní pacient vníma len mušky, bodky, pavučinky či pohyblivé fľaky. Pri masívnom zakrvácaní môže dojsť k výraznému, náhlemu poklesu zrakovej ostrosti až na úroveň rozpoznávania svetla a tmy.
Aké sú následky zakrvácania do sklovca?
Vážnou komplikáciou zakrvácania je tvorba väzivových pruhov, ktoré sa upínajú na sietnicu a môžu viesť k jej odlúpeniu. Zakrvácanie nám vyšetrenie sietnice znemožňuje, preto je dôležité doplniť ultrazvukové vyšetrenie oka.
Liečba
Náhle zakrvácanie oka je dôvodom na akútnu hospitalizáciu, absolútny kľudový režim tela i oka pacienta pomocou prekrytia oboch očí a polohovania v polosede. Stav sietnice a sklovca denne monitorujeme pomocou ultrazvuku. Ak sa sklovec do troch dní prejasní, začíname liečbu laserom. Ak sa sklovec neprejasní, je nevyhnutné ho čím skôr vyčistiť operáciou, ktorá sa nazýva pars plana vitrektómia. ( viď operácie zakrvácania sklovca).
Liečba musí zahrňovať aj ovplyvnenie základného ochorenia (cukrovky, vysokého tlaku). Liekmi môžeme podporiť vstrebávanie krvi (kvapky) a znížiť krvácivosť.
Po pars plana vitrektómii pre hemoftalmus dochádza asi u 70% pacientov ku zlepšeniu videnia, u 20% pacientov dochádza k stabilizácii nálezu bez zmeny videnia a asi u 10% pacientov môže byť videnie po operácii horšie. Výsledné videnie závisí od stavu sietnice.
Čo je to suché oko?
Syndróm suchého oka je časté očné ochorenie, ktoré sa vyznačuje poruchou zvlhčenia povrchu oka. Ide o prípady, keď pacient neprodukuje dostatočné množstvo sĺz alebo naopak, ak produkuje dostatok sĺz, ale v zníženej kvalite. Slzný film pozostáva z troch zložiek: tukovej, vodnej a hlienovej. Kombinácia týchto troch zložiek uchováva povrch oka zvlhčený, hladký a čistý. Narušenie každej z týchto zložiek môže spôsobiť suché oko.
Aké sú príčiny tohto ochorenia?
- pribúdajúci vek
- nežiaduce účinky rôznych liekov (antihistaminiká, antihypertenzíva, antidepresíva, anti-koncepcia)
- iné ochorenia (ochorenia štítnej žľazy, reumatoidná artritída, Sjögrenov syndróm, poruchy imunitného systému, Parkinsonova choroba, lupus, sklerodermia)
- pobyt v zafajčenom alebo znečistenom prostredí
- očné operácie
- používanie kontaktných šošoviek
- poruchy postavenia viečok (entropium, ektropium)
- nižšia frekvencia žmurkania (napríklad pri Parkinsonovej chorobe a dlhodobej prá-ci s elektronikou)
Aké sú príznaky suchého oka?
- pálenie, slzenie, rezanie a škrabanie očí
- začervenanie očí spojené s pocitom cudzieho telieska
- ťahavý sekrét v očných kútikoch
- citlivosť na svetlo
- ťažkosti pri nosení kontaktných šošoviek
- ťažkosti pri šoférovaní, hlavne v noci
- rozmazané videnie
Suché oči znižujú kvalitu života aj pri bežných aktivitách ako napríklad číta-nie. Pri neliečení syndrómu suchého oka môže vzniknúť zápal spojovky a rohovky, alebo aj poškodenie povrchu rohovky, vznik tzv. rohovkového vredu, pri ktorom hrozí aj strata videnia.
Ako sa suché oko diagnostikuje?
Suché oko diagnostikuje očný lekár prostredníctvom rôznych testo, ktoré zisťujú množstvo a kvalitu slzné-ho filmu. Najčastejšie používaný je Schirmerov test, pri ktorom sa do spojovkového vaku na pár minút vložia testovacie papierové prúžky, ktoré merajú množstvo sĺz, ktoré pacient vyprodukuje. Potom nasleduje vyšetrenie na štrbinovej lampe, kde lekár pozoruje kvalitu a množstvo slzného filmu a prítomnosť zmien na očnej spojovke a rohovke.
Aká je liečba suchého oka?
Liečba suchého oka je substitučná. Spočíva v pravidelnom a trvalom doplňovaní slzného filmu vhodnými kvapkami. Existuje množstvo umelých sĺz, gélov, olejov a mastí vďaka ktorým môže dôjsť k zmierneniu alebo úplnej eliminácii príznakov suchého oka. Umelé slzy by nemali obsahovať žiadne konzervačné látky. Ak máte pocit, že liečba umelými slzami nemá žiadny alebo má len minimálny efekt, konzultujte iné možnosti s Vaším lekárom. Ak používanie viacerých druhov umelých sĺz alebo gélov nemá želaný efekt, ďalším doplnením liečby je použitie upchatie odvodných slzných ciest na to určenými implantátmi. Sl-zy tak ostanú v očiach dlhšie a nedochádza k takému rýchlemu odtoku odvodným slzným systémom.
Existuje účinná prevencia?
Ideálnou prevenciou je vyhýbať sa priamej expozícii suchému vzduchu do očí (klimatizácia, kúrenie, fén), minimalizovať čas strávený pred obrazovkou TV, PC, či na mobilných telefónoch. Doporučuje sa robiť si pauzy pri vykonávaní aktivít náročných na sústredenie a videnie: na pár minút zavrite oči a častejšie žmur-kajte, alebo zamerajte svoj pohľad von oknom do diaľky, aby si oči oddychli.. A nakoniec najdôležitej-šie: pravidelne a často ( aspoň 5x denne) používajte umelé slzy.
Čo je to sietnica?
Sietnica je priehľadná, tenká blanka, vystielajúca vnútro oka. Skladá sa z viacerých vrstiev, obsahujúcich svetlocitlivé zmyslové bunky, ktoré sú ďalšími nervovými bunkami a ich vláknami spojené so zrakovým centrom v mozgu.
Čo je odlúpenie sietnice (OS)?
Ide o stav, pri ktorom dochádza k oddeleniu zmyslovej vrstvy sietnice od jej pigmentového listu tekutinou. Rozoznávame tri typy odlúpenia sietnice.
Pri primárnom odlúpení sietnice odlúpenie spôsobuje tekutina z priestoru sklovca, ktoré sa sem dostáva cez trhlinu sietnice. Trhlina sietnice vzniká ako dôsledok ťahu sklovca na oslabené miesta na sietnici najčastejšie u pacientov s krátkozrakosťou, alebo po úraze oka.
Pri sekundárnom seróznom odlúpení sietnice je tekutina pod sietnicou produktom zápalovej reakcie.
Pri sekundárnom trakčnom odlúpení sietnice je sietnica odlúpená ťahom.
U koho a ako najčastejšie vzniká?
Primárne odlúpenie sietnice postihuje približne 1 z 10 000 obyvateľov ročne a obe oči postihuje asi u 10% z postihnutých pacientov. Až 40% odlúpení sietnice sa vyskytuje u krátkozrakých pacientov a 10% u pacientov po úraze oka.
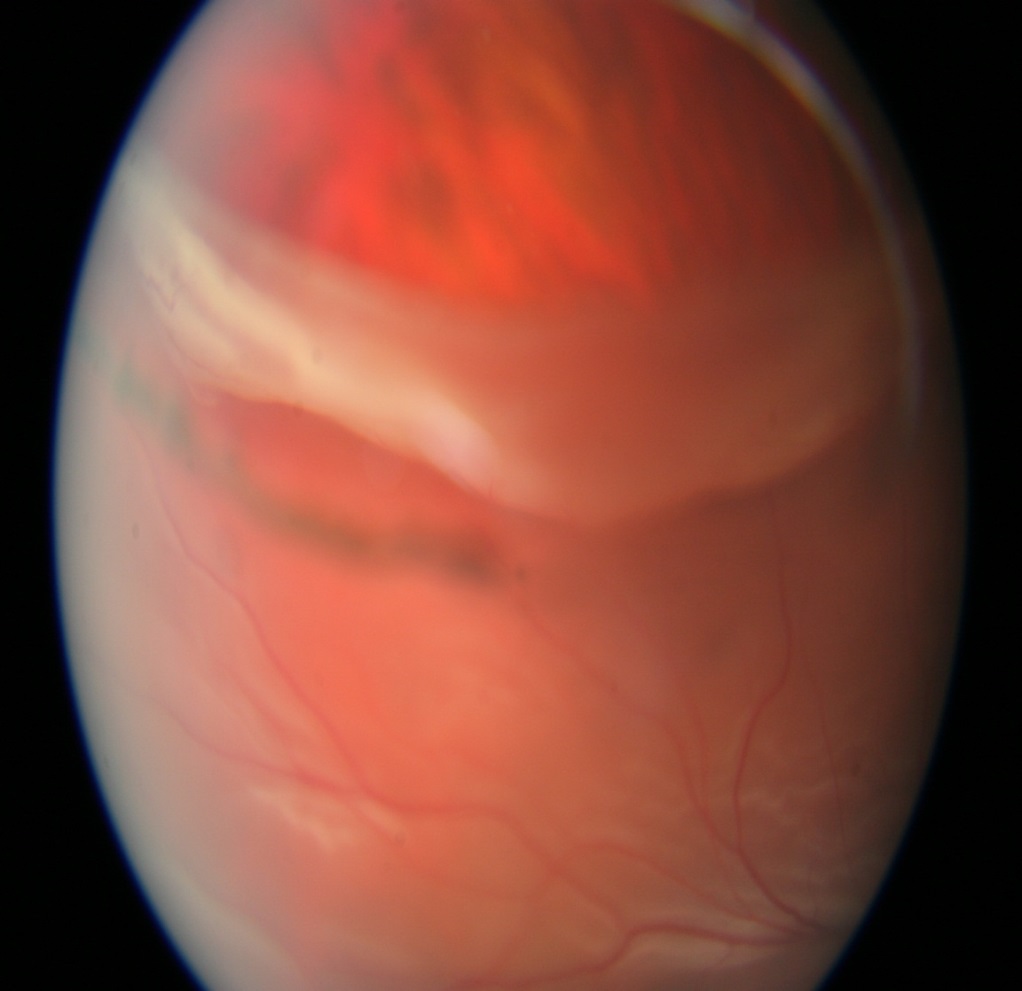
Odlúpenie sietnice pre odtrh sietnice od bázy
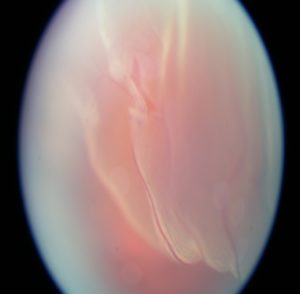
Odlúpenie sietnice s trhlinou pri cieve
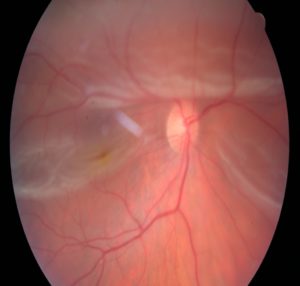
Odlúpenie sietnice zasahujúce až do makuly – žltej škvrny
Ako sa prejavuje OS?
Na začiatku môže pacient vnímať tmavé bodky, sadze, či mušky pred okom. Niekedy aj iskrenie, či záblesky vždy na tom istom mieste – prejavy trhliny sietnice, drobného krvácania a uvolnenia pigmentových buniek sietnice do sklovca..
Po niekoľkých dňoch alebo týždňoch si pacient všimne tieň v zornom poli, ktorý sa postupne rozširuje, akoby sa „spúšťala opona pred okom“. Postupne dochádza aj k poklesu centrálneho videnia. Pri neliečenom odlúpení sietnice dochádza až k úplnému oslepnutiu
Aká je liečba OS?
Jediným spôsobom liečby primárneho odlúpenia sietnice je urgentná operácia. Cieľom operácie je uzatvoriť trhlinu sietnice, odstrániť nahromadenú tekutinu, zabrániť prenikaniu ďalšej tekutiny do priestoru pod sietnicou a prifixovanie sietnice na jej pôvodné miesto.
Operácia sa vykonáva z vonkajšieho prístupu alebo z vnútorného prístupu cestou PPV.
Vonkajší prístup spočíva v lokalizácii trhliny, vypustení subretinálnej tekutiny, primrazení okolia trhliny a našitia silikónovej plomby na elimináciu trakcie a zablokovanie trhliny tlakom zvonku.
Vnútorný prístup spočíva v odstránení zmeneného sklovca, odsatí subretinálnej tekutiny, primrazení okrajov trhliny alebo ošetrení okrajov trhliny laserom a fixácii a zablokovaní trhliny tamponádou sklovca plynovou bublinou alebo bublinou silikónového oleja zvnútra.
Čo je to blefarochaláza?
Blefarochaláza je ovisnutie viečok. S pribúdajúcim vekom sa očné viečka naťahujú a svaly, ktoré ich podporujú, ochabujú. Výsledkom je, že sa nadbytočný tuk alebo tekutina môže zhromažďovať nad a pod viečkami a spôsobiť ovisnuté obočie, ovisnuté horné viečka a vaky pod očami.
Čo spôsobuje blefarochaláza?
Okrem toho, že pacient vyzerá staršie, môže výrazne ochabnutá pokožka okolo očí znížiť jeho periférne videnie, najmä hornú a vonkajšiu časť zorného poľa.
Aké je riešenie?
Riešenie je operačné. Operácia sa nazýva blefaroplastika, spočíva v odstránení prebytočného tkaniva z horných viečok, ktoré môže zlepšiť videnie pacienta.
Čo je to entropium?
Entropium je stav, pri ktorom sa Vaše očné viečko otáča dovnútra, takže sa vaše riasy a okraj viečka trú o povrch oka. To spôsobuje podráždenie a nepríjemné pocity. Viečko môže byť vytočené stále, alebo iba niekedy, keď silno žmurkáte alebo zvierate viečka. Je častejšie u starších dospelých a všeobecne postihuje iba dolné viečko. Ak entropium nie je liečené, môže spôsobiť poškodenie rohovky, infekcie spojovky a rohovky, až stratu zraku.
Ako sa prejavuje?
Symptómy entropia sú výsledkom trenia rias a vonkajšieho viečka o povrch oka a zahŕňajú:
- Pocit cudzieho telesa v oku
- Začervenanie očí
- Podráždenie alebo bolesť očí
- Citlivosť na svetlo a vietor
- Vodnaté oči (nadmerné slzenie)
- Hlienovitý výtok a tvorba chrást na očných viečkach
Ako vzniká?
Najčastejšou príčinou entropia sú vekové zmeny viečka v kombinácii s lokálnym podráždením oka spôsobeným suchosťou alebo zápalom. Reflexívne, alebo po trení a šúchaní viečka vznikne kŕč svalov očného viečka, ktorý otočí okraj viečka dovnútra, proti rohovke (spastické entropium).Ďalšou príčinou môžu byť jazvy jazvy viečka po zápale, úraze alebo po operácii. Takéto entropium býva trvalé.
Aká je prvá pomoc a liečba?
Entropiu sa zvyčajne prejavuje hnisavým zápalom oka a bolesťou. Pred plánovaným zákrokom poskytneme pacientovi prvú pomoc, ktorá spočíva v úprave postavenia viečka náplasťami, dezinfekcii spojovkového vaku a v liečbe zápalu. Ďalej vykonávame komplexné oftalmologické vyšetrenie, ktorého súčasťou je fotodokumentácia, poučenie pacienta a určenie termínu operácie.
Pred operáciou je potrebné vysadiť lieky na riedenie krvi.
Aké je riešenie?
Riešenie je operačné. Operácia spočíva v odstránení nadbytočnej kože a časti svalu z dolných viečok, alebo jazvy viečok tak, aby sa trvalo upravilo postavenie viečok.
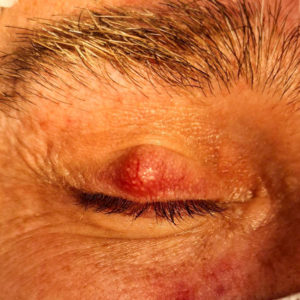
Čo je to chalazeon?
Chalazeon je lokálny zápalový proces očného viečka, ktorý vzniká upchaním, infekciou a následným zapálením hlbokých Meibomianských mazových žliaz viečka, ktoré sú uložené hlboko v chrupavkovej platničke viečka. Rozoznávame akútnu a chronickú fázu chalazea.
Dá sa predísť operácii?
V akútnej fáze sa chalazeon prejavuje difúznym opuchom, začervenaním a bolestivosťou postihnutého viečka. V tomto štádiu ochorenia sa odporúča návšteva oftalmológa, ktorý zaháji lokálnu liečbu kvapkami do oka a masťou na povrch viečka s obsahom antibiotík a kortikosteroidov aspoň po dobu dvoch týždňov. Liečebný proces je vhodné dopĺňať aj o masáže viečok počas aplikácie masti, nahrievaním postihnutého miesta suchý teplom (solux, samonahrievacia okuliarová maska) s cieľom podporiť spontánne uvoľnenie hnisavého obsahu a vymiznutie chalazea. Veľmi dôležitý je aj dostatočný pitný režim a podpora imunity.
Kedy je nutná operácia?
Neliečené chalazeon prechádza do chronického štádia, kedy si pacient zvykne nahmatať už nebolestivú guľatú rezistenciu pod kľudnou kožou viečok. Po pretočení viečka môže byť z vnútornej strany viditeľný žltý granulóm alebo absces. Takéto pretrvávajúce chronické chalazeon je indikované na chirurgickú extirpáciu,
Glaukóm je chronické očné ochorenie, ktoré vedie k typickému poškodeniu zrakového nervu, prejavuje sa postupnými zmenami zorného poľa a môže viesť k úplnej strate videnia. Glaukóm býva spojený s trvalým alebo záchvatovitým zvýšením vnútroočného tlaku. V terminálnych štádiách ochorenia dochádza k zmene farby oka na zelenú farbu, preto bol glaukóm v minulosti nazývaný zelený zákal.
Ako glaukóm včas rozpoznať?
Len pri malom percente pacientov ochorenie prepukne ako záchvat prudkej bolesti postihnutého oka a priľahlej časti hlavy. Bolesť je sprevádzaná zahmleným videním, začervenaním oka, chorý vidí dúhové farebné kruhy okolo svetla, môže aj zvracať.
V tomto prípade sa jedná o akútny glaukómový záchvat, ktorý vyžaduje bezodkladný liečebný zásah.
Vo väčšine prípadov ochorenie prebieha dlho bez zjavných príznakov! Preto by sa u každého pacienta pri predpisovaní okuliarov na čítanie, po 40 roku života, malo vykonávať preventívne vyšetrenie vnútroočného tlaku a vyšetrenie očného pozadia. Pri glaukóme býva väčšinou vnútroočný tlak vyšší než 21 torr, táto hranica však býva individuálna. Existujú aj takzvané glaukómy s nízkym tlakom, pri ktorých dochádza k poškodeniu zrakového nervu už pri hodnotách vnútroočného tlaku nižších ako 18 torr.
Aké sú typy glaukómu?
Glaukóm môže byť primárny, alebo sekundárny pri iných ochoreniach oka
Podľa šírky komorového uhla môže byť glaukóm so zatvoreným alebo otvoreným uhlom.
Základné typy glaukómu:
- Primárny glaukóm zatvoreného uhla (PGZU) – záchvatový typ
- Primárny glaukóm otvoreného uhla (PGOU) – plazivý, bezpríznakový typ
- Sekundárny glaukóm, pri iných ochoreniach, po liekoch alebo po úraze môže byť so zatvoreným alebo otvoreným uhlom (SGOU, SGZU)
- Vrodený a detský glaukóm
Komplexná diagnostika glaukómu sa u nás vykonáva počas krátkej hospitalizácie, ktorá je bezplatná. Pozostáva z vyhodnotenia nasledovných vyšetrení a nastavenia na liečbu:
- VOT- meranie vnútroočného tlaku
- DTK a záťažové testy – 24 hodinové monitorovanie vnútroočného tlaku, vodný záťažový test a test na mydriázu
- DPT – priebežná analýza pomeru krvného tlaku v diastole a VOT
- HRT- meranie terča zrakového nervu
- Gonioskopia – vyšetrenie štruktúr komorového uhla
- Perimetria – vyšetrenie zorného poľa
- Pachymetria – meranie hrúbky rohovky
- OCT – analýza terča zrakového nervu, vrstvy nervových vláken a vrstvy gangliových buniek
Vnútroočný tlak je výsledok rovnováhy medzi tvorbou a odtokom vnútroočnej tekutiny. Cieĺový vnútroočný tlak je zníženie vnútroočného tlaku na hodnoty, pri ktorých nedochádza k poškodeniu zrakového nervu. Či je zníženie tlaku dostatočné ukáže pravidelné sledovanie, ktoré pozostáva z kontroly centrálnej zrakovej ostrosti (CZO), merania VOT a kontroly očného pozadia raz za 2-3 mesiace. HRT alebo OCT, perimeter, pachymetria a gonioskopia sa kontrolujú aspoň raz za 6-12 mesiacov.
Možnosti liečby:
- Vhodná liečba sa určuje podľa typu glaukomu a stability zrakových funkcií.
- Medikamentózna liečba kauzálna – pravidelná aplikácia očných kvapiek na zníženie tvorby alebo zlepšenie odtoku komorovej vody 1x až 5x denne u všetkých typov glaukómu.
- Medikamentózna liečba podporná – lieky zlepšujúce prekrvenie zrakového nervu u všetkých typov glaukómu.
- Laserová liečba – ambulantné ošetrenie oka laserom
- Laserová liečba je jednorázová, ale môže sa opakovať v prípade potreby.
- SLT – selektívna laserová trabekuloplastika sa použiva na úpravu odtokových ciest hlavne pri PGOU
- Laserová iridotomia sa používa na úpravu odtokových ciest a prevenciu záchvatov pri PGZU alebo SGZU
- Laserová cykloablácia sa využíva na zníženie tvorby komorového moku u všetkých typov pokročilého glaukómu
- Chirurgická liečba – operácie na zlepšenie odtoku alebo prevenciu záchvatu
- Chirurgická liečba je jednorázová, ale môže sa opakovať v prípade potreby
- Filtračné operácie – hlboká sklerektómia, alebo hlboká trabekulektómia sa používa na zlepšenie odtoku pri glaukóme s otvoreným uhlom
- Filtračná operácia – trabekulostómia sa používa na zlepšenie odtoku pri glaukóme s užším alebo uzatvoreným uhlom a pri reoperáciách
- Iridektomia sa používa na prevenciu alebo liečbu záchvatov pri glaukóme so zatvoreným uhlom
- Filtračné implantáty sa používajú na primárne ošetrenie pokročilého glaukóm alebo pri reoperácii glaukómu
- Zmrazovanie vráskovca – cyklokryoterapia sa používa na zníženie tvorby vnútroočnej tekutiny u pokročilých sekundárnych glaukómov
- Pri sekundárnom glaukóme je potrebná aj liečba základného ochorenia
Je možné glaukóm vyliečiť?
Glaukóm je ochorenie, ktoré trvá celý život. Nedá sa vyliečiť, ale dá sa liečiť. Dodržiavaním vhodnej životosprávy, pravidelnými kontrolami, sledovaním a vhodnou liečbou sa dá pokles zrakových funkcií zastaviť, alebo spomaliť.
Rizikové faktory:
Vyššie riziko rozvoja glaukómu majú ľudia s kolísavým krvným tlakom, hlavne so sklonom hypotenzii, ľudia trpiaci migrénami, studeným končatinami, s vyšším stupňom krátkozrakosti nad 4 dioptrie, s rodinným výskytom glaukómu, alebo pri glaukómovom poškodení na druhom oku, vo vyššom a strednom veku, ľudia tmavej rasy, s tenkou rohovkou, fajčiari, pacienti s cukrovkou a pacienti dlhodobo liečení kortikosteroidmi
Pacienti s glaukómom môžu sledovať TV a čítať. Užívanie niektorých liekov nie je vhodné, preto treba vždy upovedomiť o glaukóme ošetrujúceho lekára.